Få overblik over oral leukoplaki
Orale leukoplakier er i nogle tilfælde forstadier til karcinomer. Denne guide giver dig et overblik over, hvad du skal holde øje med, og hvilke andre diagnoser der skal udelukkes, for at der er tale om oral leukoplaki.
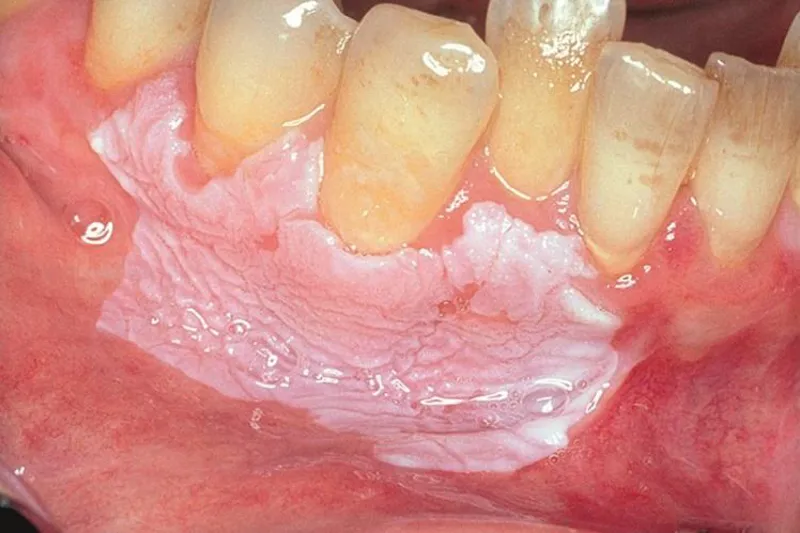
Diagnosen oral leukoplaki anvendes først efter, at man har udelukket alle andre kendte sygdomme og slimhindeforandringer. Derfor er det vigtigt at have kendskab til de øvrige kendte diagnoser, som kan forårsage forandringer i slimhinden, og hvad man konkret skal holde øje med for at udelukke, at der er tale om disse diagnoser.
Prævalensen af leukoplaki er noget forskellig fra land til land. Det skyldes især forskel i livsstil og forskelle i fortolkning af diagnosen. Leukoplakier ses hos ca. 2-3 % af befolkningen i Skandinavien. Oftest er det midaldrende eller ældre, som rammes. Mænd rammes hyppigere end kvinder.
1. To slags leukoplaki
- Homogen leukoplaki er kendetegnende ved at være fladeudbredte hvidlige, uafskrabelige belægninger på slimhinden – en tilstand, der histologisk er præget af fortykning af keratinlaget i slimhinden. Forandringen er typisk velafgrænset, men kan være diffus i afgrænsningen til det omgrænsende væv.
- Ikkehomogen leukoplaki viser sig ved blandet hvidlige og rødlige belægninger. Undertiden ses nodulære eller verrukøse forandringer i overfladen. Ikkehomogene leukoplakier har det største potentiale for malign udvikling.
2. Diagnostiske perspektiver
- Forandringen skal være uafskrabelig.
- Nogle leukoplakier kan histologisk beskrives som benigne hyperkeratoser, andre som hyperkeratoser med epiteldysplasi, der kan indebære øget præmalignt potentiale.
- Tobaksrygning kan forårsage leukoplakier, men en hvid plet, som for svinder, efter at patienten er ophørt med at ryge, betegnes tobaksinduceret læsion.
- Andre mulige årsagsfaktorer som fx traumatisk påvirkning af slimhinden (skarpe kanter, påbidning etc.) skal udelukkes.
- En del leukoplakier, specielt de ikkehomogene, er sekundærinficerede med Candida albicans. Ved verifikation af candidainfektion skal infektionen behandles, inden endelig stillingtagen til opfølgning og behandling.
3. Differentialdiagnoser
- Oral lichen planus: Ses typisk som hvide ofte netagtige stregtegninger og/eller papler i slimhinden. Forandringerne kan også være leukoplakilignende hvide pletter, røde områder og sår. Biopsi er ofte nødvendigt for at stille diagnosen.
- Lichenoid kontaktreaktion: Kontaktallergisk reaktion i mundhulen typisk i kontaktområdet med fyldninger.
- Oral cancer: Ved forekomst af rødl ige evt. nodulære forandringer eller ulcerationer i forbindelse med hvidlige pletter i mundslimhinden bør mistanke om malignitet indebære skærpet opmærksomhed og evt. henvisning til specialistvurdering.
- Leukødem: Oftest bilateralt i kindslimhinden. Mælkeagtigt udseende med diffus afgrænsning, men det afgørende er, at leukødem er afskrabeligt.
- White sponge nevus: Genetisk betinget, sjælden hvidlig forandring af mundslimhinden, der opstår tidligt i livet. Dækker et stort område, genitalslimhinden kan også være påvirket.
- Pseudomembranøs candidose (el. candidiasis): Hvide belægninger, der kan skrabes af slimhinden, og som efter lader en erytematøs, undertiden diskret blødende overflade.
- Discoid lupus erythematosus: Den typiske forandring har centralt erytem med korte irradierende hvide striber i kantområdet.
- Friktionskeratose: Hvidlig forandring i slimhinden på baggrund af lokalt traume, fx aggressiv tandbørstning, skarpe kanter eller påbidning. Forsvinder, hvis den traumatiserende faktor elimineres.
- Tobaksinduceret læsion: Hvidlig, uafskrabelig belægning i mundslimhinden. Læsionen forsvinder ved rygestop. Klinisk udseende som leukoplaki.
- Aktinisk cheilitis: Hvidlig/grålig ændring af prolabiet ofte med uskarp afgrænsning af prolabiet i forhold til omgivende hud. Kan verificeres med biopsi.
- Morsicatio buccarum: Uregelmæssig, flosset hvidlig forandring i den del af slimhinden, der kan påbides. Årsagen er habituel kindbidning, og forandringen normaliseres ved stop af uvanen.
- Ætsningsskade: Hvidlig forandring af slimhinden i område, der har været udsat for ætsende påvirkning. Normaliseres efter fjernelse af ætsende stof.
4. Behandling
Nogle leukoplakier rummer et potentiale for udvikling af malignitet. Det kan være vigtigt at tage en vævsprøve eller henvise til en specialist. Efter vævsprøven vil man i nogle tilfælde vælge atbortoperere leukoplakien, og i andre tilfælde vil man kontrollere forandringerne regelmæssigt. Ved candidainfektion bør behandles med antimykotikum.
Uanset hvilken behandling der gennemføres, er opfølgning af leukoplakien afgørende, da der er øget risiko for malign udvikling.
Leuplakier og cancer: Hold øje med
Ifølge en ny opgørelse udvikler leukoplakier malignitet i omkring 10 % af tilfældene. Nedenfor er oplistet en række risikofaktorer, som tandlægen skal have for øje, når en patient har en leukoplaki:
Klinisk udseende:
ikkehomogene leukoplakier har en betydeligt højere risiko for at udvikle cancer end homogene leukoplakier. Desuden udvikler store leukoplakier oftere malignitet end mindre. Det kliniske udseende er således den vigtigste faktor, når man under opfølgningen skal vurdere risikoen for, at leukoplakien udvikler malignitet.
Histopatologisk diagnose:
Nogle undersøgelser har vist, at leukoplakier med epiteldysplasi hyppigere udvikler malignitet end læsioner uden dysplasi.
Kilde: Öhman J. Leukoplaki (vit fläck i slemhinnan). Tilgængelig fra: URL: https://www.internetodontologi.se/orofacial-medicin/leukoplaki-vit-flacki-slemhinnan/


