Hvidlige mundslimhindeforandringer
Denne artikel gennemgår nogle af de mest almindelige mundslimhindesygdomme og systemiske sygdomme, der viser sig som hvidlige mundslimhindeforandringer og derfor væsentlige i differentialdiagnostisk sammenhæng.
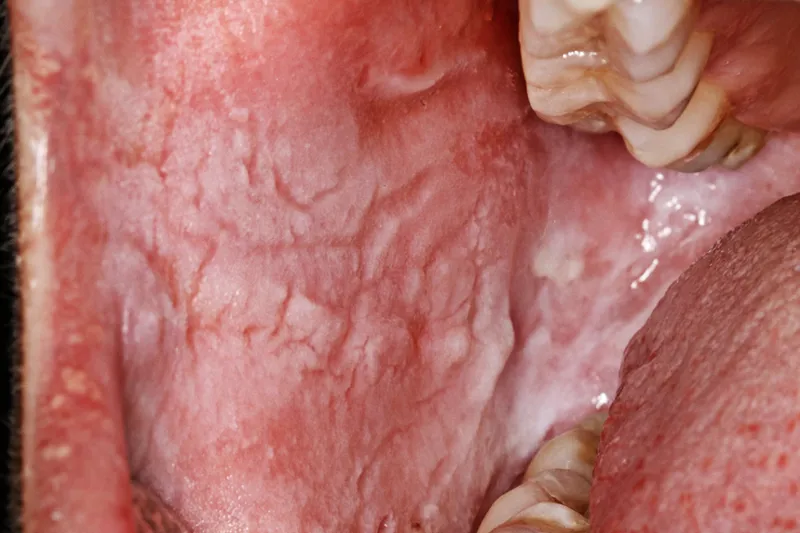
Hvidlige mundslimhindeforandringer kan klassificeres i henhold til ætiologi og patogenese, men i mange tilfælde er det ikke muligt at identificere den udløsende årsag eller underliggende mekanisme, og nogle tilstande er idiopatiske. Nogle hvidlige forandringer skyldes reaktion på vedvarende mekanisk, termisk eller kemisk påvirkning, fx friktion eller tobaksrygning, mens andre kan være manifestationer af bl.a. genetiske afvigelser, mukokutane sygdomme eller kronisk inflammation. Ofte vil det være nødvendigt at tage en biopsi for endelig verifikation af diagnosen. Hvidlige forandringer er sædvanligvis udtryk for keratinisering af normalt ikkekeratiniseret epitel, øget keratiniseringsgrad (hyperkeratinisering) og/eller øget epiteltykkelse (hyperplasi). Inter-/intracellulært ødem i epitelet (fx leukødem) kan også vise sig som hvidlige forandringer, og afskrabelige hvidlige belægninger på slimhindeoverfladen kan være udtryk for fx en pseudomembranøs candidose. Nekrose af epitelet giver vævet et grå-hvidligt skær (fx nekrotiserende gingivitis). Endelig kan ændringer i bindevævet maskere blodkarrene, hvorved slimhinden fremstår mere bleg end normalt (fx lichen sclerosus). Denne artikel gennemgår nogle af de mest almindelige mundslimhindesygdomme og systemiske sygdomme, der viser sig som hvidlige mundslimhindeforandringer og derfor væsentlige i differentialdiagnostisk sammenhæng.
Klinisk relevans:
Kendskab til de forskellige mundslimhindesygdomme og systemiske sygdomme, der kan manifestere sig som hvidlige forandringer i mundslimhinden, er afgørende for at kunne stille en korrekt diagnose eller relevante tentative diagnoser og iværksætte adækvat behandling samt vurdere, hvornår henvisning til videre udredning og behandling er påkrævet.White oral mucosal lesions
White lesions can be classified according to aetiology and pathogenesis, but in many cases, it is not possible to identify the triggering cause or underlying mechanism, and some conditions are idiopathic. Some white mucosal lesions occur as a reaction to continuous mechanical, thermal or chemical influence, e.g. friction or smoking, while others can be manifestations of for example genetic abnormalities, mucocutaneous diseases or chronic inflammation. It may be necessary to take a biopsy for final verification of the diagnosis. Whitish changes are usually an expression of keratinisation of normally non-keratinized epithelium, increased degree of keratinisation (hyperkeratinisation) and/or increased epithelial thickness (hyperplasia). Inter-/intracellular oedema in the epithelium (e.g. leukoedema) can also appear as white lesions, and white gelatinous plaques that can be scraped off from the mucosal surface can be a sign of e.g. pseudomembranous candidiasis. Necrosis of the epithelium gives the tissue a grey-white appearance (e.g. necrotising gingivitis). Finally, changes in the connective tissue can mask the blood vessels, whereby the mucous membrane appears paler than normal (e.g. lichen sclerosus). This article reviews some of the most common oral mucosal diseases and systemic diseases that manifest with white oral mucosal lesions, and are essential in relation to differential diagnosis.


